Hace poco más de un año que estalló la emergencia sanitaria derivada del coronavirus. Desde entonces, la pandemia ha puesto en evidencia las debilidades del Sistema Nacional de Salud, desbordado por la avalancha de pacientes. No solo por la magnitud de la mayor crisis de sanidad pública en un siglo, para la que no estaba preparado, como se ha constatado, sino también porque no se había recuperado todavía de los recortes sufridos hace diez años debido a la recesión financiera de 2008.
“El modelo, con más de 70 años y que nació para dar soluciones a una población en crecimiento, marcada por continuos conflictos, una gran carestía de recursos y fuertes desigualdades, ha quedado obsoleto ante los nuevos retos. Entre ellos, hacer frente a una sociedad cada vez más longeva con cronicidad de enfermedades y la actualización de los recursos humanos y técnicos”, analiza Belén Marrón, profesora de EAE Business School.
Los médicos reclaman un impulso de la sanidad pública
Marciano Sánchez Bayle, portavoz de la Federación de Asociaciones de Defensa de la Sanidad Pública (Fadspu), cree que se necesitan más recursos, profesionales, revertir lo privatizado y establecer un enfoque de gestión basado en la prevención, la calidad y el acceso universal.
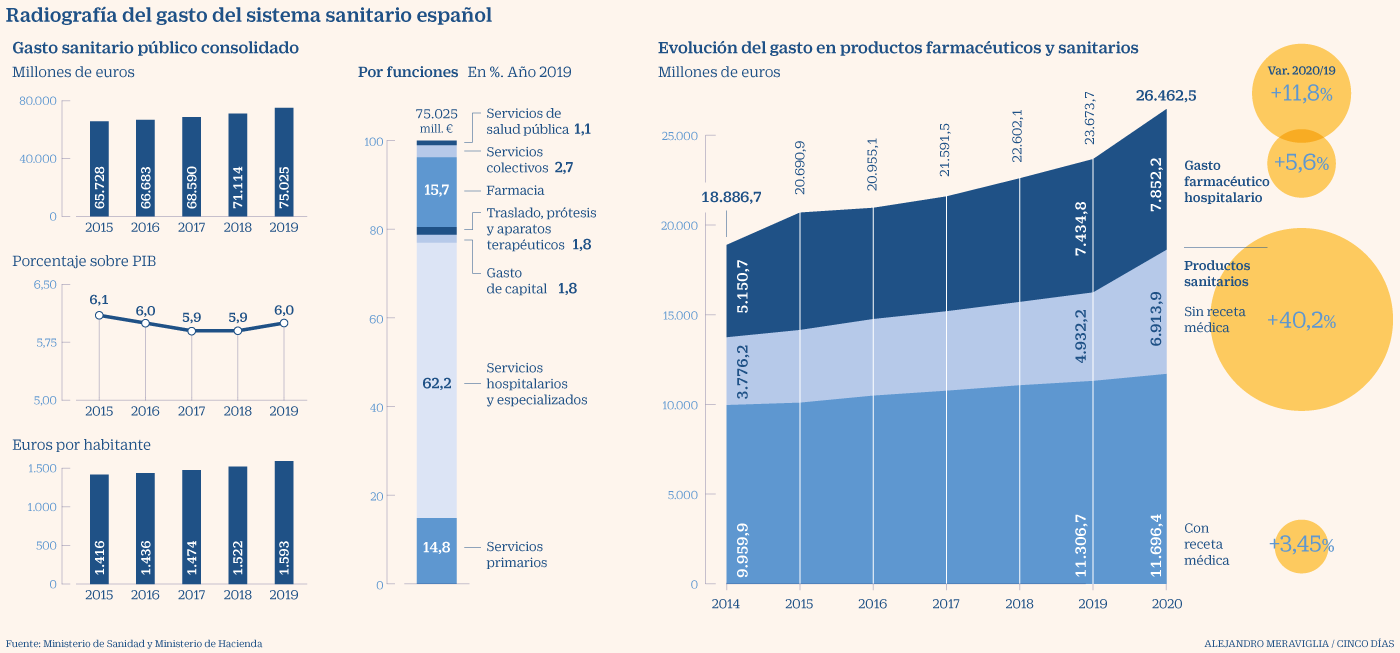
“El gasto [6,5% del PIB] es insuficiente y hay que incrementarlo de manera notable, asegurando que sea en euros por habitante y año para alcanzar el promedio de la UE (2.275 euros), porque si se relaciona al PIB, como el compromiso de superar el 7% del PSOE y Unidas Podemos, puede suponer una disminución de la cantidad total por la caída de la actividad debido al Covid”, avisa.
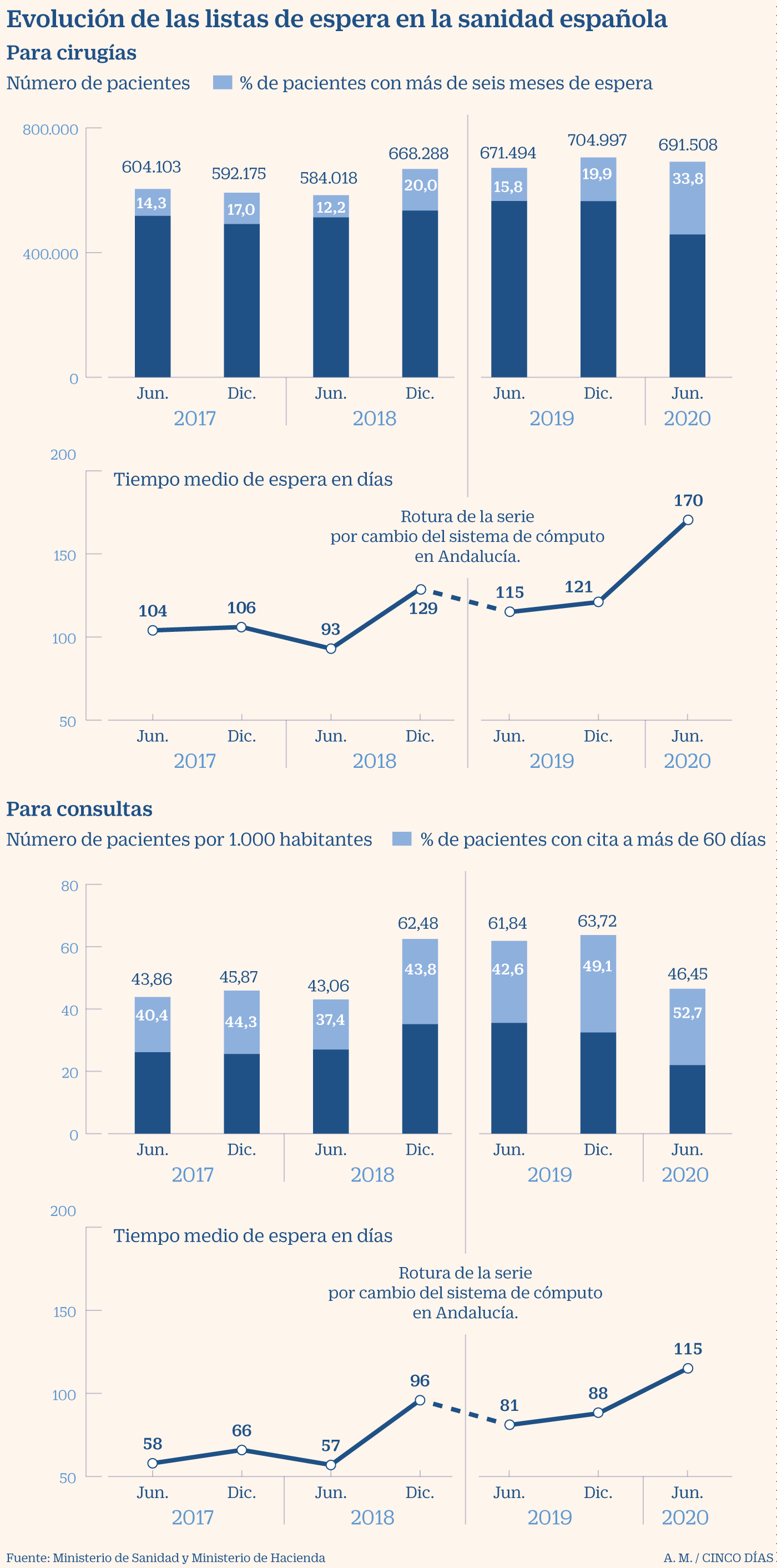
Y destaca otros males: el reparto desigual de los fondos entre comunidades autónomas (1.809 euros de media en el País Vasco frente a los 1.236 de Madrid); el elevado gasto farmacéutico (del 18,6%, por encima de la media europea y de la OCDE); el colapso de la atención primaria, castigada especialmente por los recortes y hoy con pocos recursos –apenas se destina el 13,5% del presupuesto sanitario y el colectivo reclama elevarlo al 20%– y mucha presión asistencial; el déficit de camas hospitalarias (3 por cada 1.000 habitantes) y la elevada lista de espera, etc.
Salvador Tranche, presidente de la Sociedad Española de Medicina Familiar y Comunitaria (semFYC), resume que “es un sistema subfinanciado, inadecuadamente gestionado y con una notable injerencia política”.
A corto y largo plazo
José Polo García, presidente de la Sociedad Española de Médicos de Atención Primaria (Semergen), señala que la carencia de personal (entre 5.000 y 8.000) y la incapacidad de resolución del médico se ha agravado con la pandemia, un problema heterogéneo dependiendo de la autonomía. “Lo primero es hacer una auditoría, ver qué necesitamos para saber dónde actuar, y después, ver con qué recursos contamos y dónde lo invertimos. Hay que potenciar mucho más la salud pública, plantearnos qué sistema queremos y nos podemos pagar e impulsar planes de formación y transformación”, sugiere.
Ángel Puente, presidente del Círculo de la Sanidad, pone el foco en el control del virus y la vacunación para conseguir la ansiada inmunidad del 70% de la población en verano, como asegura el Ejecutivo; solo el 7% se ha inoculado. “Proponemos la creación de modelos de dirección basados en estructuras funcionales de coordinación, internas y territoriales, la adaptación de los centros para asegurar la asistencia y la reorganización del personal, eliminando los rígidos métodos de contratación”.
Atención primaria, residencias y crónicos, las áreas de actuación inminentes
“Las competencias del Ministerio de Sanidad deben aumentar y, a través del Consejo Interterritorial, tener capacidad de decisión vinculante en planes de prevención”, añade Marrón, quien insiste en avanzar hacia un estilo de gobernanza estatal y europea que responda a la realidad y a las demandas de hoy de forma eficaz y eficiente. Y crear una base de datos europea única de pacientes.
A Carina Escobar, presidenta de la Plataforma de Organizaciones de Pacientes (POP), le preocupa el atasco en la atención de enfermos con patologías no Covid, los retrasos diagnósticos y los efectos en su estado físico, emocional, social y laboral. “La crisis debe aprovecharse para redefinir el modelo de atención de los servicios sanitarios y sociales públicos, frecuentado en mayor medida por personas con enfermedad crónica” , sostiene.
Los expertos piden un modelo basado en la prevención y la cooperación
Entre las medidas, y en las que deben participar todos los agentes, resaltan el rediseño e implantación de una estrategia para el abordaje de la cronicidad, garantizar la coordinación y cooperación, contar con sistemas de información compartidos, potenciar la atención domiciliaria e incluir al paciente en la toma de decisiones.
Tras lo sucedido en la primera ola en las residencias –29.408 personas mayores han muerto desde el inicio de la pandemia, según el último dato oficial–, Sánchez Bayle pide el fomento de una red pública de asistencia (el 73% de las 372.985 plazas está en manos privadas).
Otras peticiones
Fondo pandémico. Marciano Sánchez Bayle, portavoz de Fadspu, considera vital contar con un fondo estratégico para pandemias futuras y reservas de material sanitario.
Agencia sanitaria. Salvador Tranche, presidente de la semFYC, pide poner en marcha la agencia nacional de salud pública para dar respuesta a la pandemia actual y prevenir las futuras; mejorar la financiación de la atención primaria y que se incremente la oferta de médicos de familia en el MIR; reducir la precariedad laboral; mejora de la experiencia del paciente, con el foco en la prevención y la reducción de las listas de espera; reorganización de los centros sociosanitarios (los centros de mayores); incoporación de nuevas tecnologías, y mejorar la cogobernanza, la transparencia y la participación e impulsar la evaluación de resultados y la rendición de cuentas. “El sistema necesita una reforma profunda; si no se hace, lo condenaremos al ostracismo y a la degradación durante décadas”.
Contrataciones. Ángel Puente, presidente del Círculo de la Sanidad, plantea la creación de una ley de contratos específica para el sector. “La complejidad y su peso en los presupuestos autonómicos así lo requieren”.
I+D. Los científicos ruegan por una mayor financiación en ciencias, en concreto, del 2% del PIB (la tasa se sitúa en el 1,2%, por debajo del 2,12% de media europea), y atracción del talento. “Otro de los retos es eliminar el exceso de burocracia. Solo se ejecuta un 30% del presupuesto por las trabas administrativas. De cada 100 euros, solo 30 acaban en proyectos de investigación”, lamentan desde la Fundación Gadea por la Ciencia.
El informe Los retos de la salud del futuro, elaborado por la consultora EY, incide en avanzar hacia un modelo coordinado, que optimice el área de agudos y crónicos, y participativo, que implique a todos los agentes en la prevención, fomente alianzas público-privadas y ponga al paciente en el centro. Además de la incorporación de tecnologías (big data, dispositivos médicos, telemedicina…) que amplíen y mejoren la asistencia.
Los expertos consultados coinciden: hay que debatir sobre el modelo sanitario futuro. Según un estudio reciente del McKinsey Global Institute, mejorar la salud de la población añadiría 155.000 millones al PIB, al contar con una fuerza laboral más amplia y sana y una mayor productividad de los crónicos.
Fomentar la colaboración público-privada
Carlos Rus, presidente de la Alianza de la Sanidad Privada Española (ASPE), reclama la necesidad de alentar confianza en el modelo colaborativo para fortalecer el sistema sanitario. “Nadie debería dudar de que la cooperación público-privada ha sido la mayor demostración de colaboración entre las dos caras del Sistema Nacional de Salud desde su nacimiento con la Ley General de Sanidad de 1986”, defiende.
Rus cree en la complementariedad de ambas como herramienta clave de gestión. “Está en manos de los responsables políticos favorecer, sin titubeos ni consignas de sesgo ideológico, la resolución de los problemas de gobernanza, operatividad eficiente y recursos financieros imprescindibles para integrar ambas en pro de la calidad asistencial y la mejora conjunta del sistema”, recalca.
La patronal, que agrupa a casi 600 entidades, el 75% de los centros hospitalarios, también demanda que la sanidad privada se establezca como un circuito paralelo libre de Covid para la atención de otras enfermedades. “El sistema sufre las consecuencias de la desprogramación, que ha afectado al seguimiento y control de una amplia diversidad de patologías no menos graves que el coronavirus. Esto ha desembocado en una alarmante ralentización en las listas de espera quirúrgicas y de pruebas diagnósticas”, alerta Rus.
Y que se haga frente a otra de las problemáticas estructurales previas, la escasez de personal, tanto de medicina como de enfermería. “Hemos defendido posibilitar la compatibilidad para ejercer la profesión entre los sectores público y privado y el refuerzo del MIR con más plazas, donde la privada pueda aportar un enorme valor a través de sus hospitales universitarios, algo que ahora es prácticamente testimonial”.
Rus subraya que el sector atiende a uno de cada cuatro españoles. “Esos 12 millones de personas, según datos de 2020, representan el 37% de las intervenciones quirúrgicas, el 30% de las urgencias, el 26% de las consultas hospitalarias y el 44% de las resonancias magnéticas”.